在中国,有这么一句老话:民以食为天。正因如此,我国的消化系统肿瘤尤为高发,其中胃癌可以说是令全球国家都头痛的“老大难”问题。
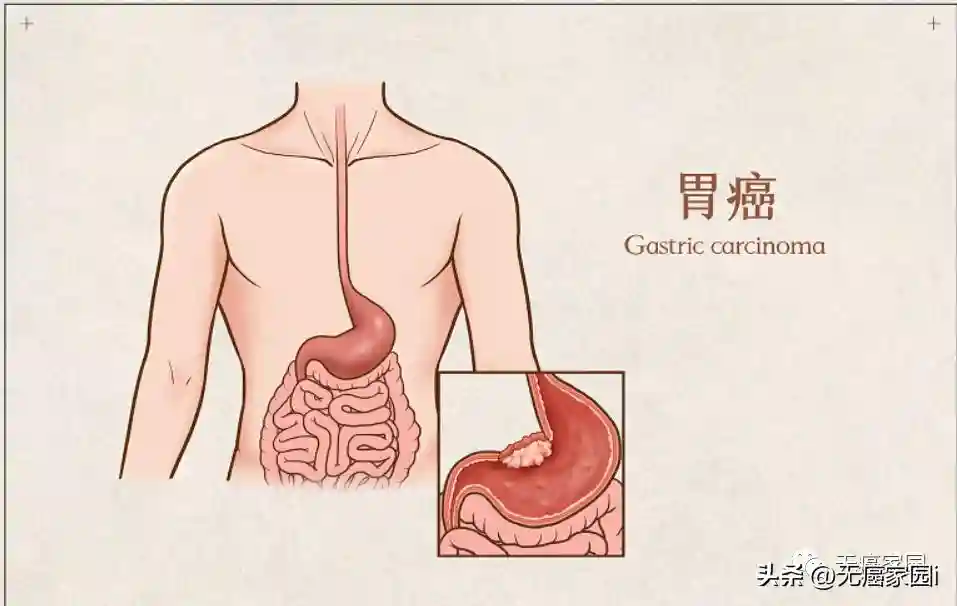
尽管40年来全球胃癌发病率有所下降,但是发病率仍然居世界第5位,病死率居第3位。超过70%的胃癌新发病例在发展中国家,主要集中在我国。去年大家熟悉的TVB金牌老戏骨廖启智就是因胃癌去世。
NK细胞疗法CYNK-101完成首例给药,用于胃癌一线治疗!
2022年7月27日,Celularity生物技术公司宣布,其研发的NK细胞疗法CYNK-101的1/2a期临床试验已经完成了首例患者给药,该试验针对晚期HER2阳性胃或胃食管交界处(G/GEJ)癌症的一线治疗。

2022年1月,FDA授予全新的细胞疗法-基因修饰、冻存人胎盘造血干细胞衍生自然杀伤(NK)细胞CYNK-101疗法快速通道资格。
2022年2月15日,FDA再次授予CYNK-101疗法孤儿药资格,与标准化疗、抗HER2抗体曲妥珠单抗(trastuzumab)和PD-1抑制剂Keytruda联用,一线治疗局部晚期不可切除或转移性晚期HER2阳性胃癌或胃食管结合部腺癌患者!
想寻求NK细胞疗法或CAR-NK细胞疗法及其他国内外治疗新技术帮助,且经济条件允许的情况下,患者可以先将病历提交至无癌家园医学部进行初步评估。
无癌生存近4年,新型NK疗法针对胃混合印戒细胞癌疗效不容小觑!
胃癌是全球最常见的恶性肿瘤之一,手术仍然是可手术胃癌患者的主要治疗方法,术后化疗是可切除胃癌治疗的推荐疗法,已在多项研究中显示可改善患者的预后。然而,30%~50%的患者在手术和辅助化疗后5年内复发。其中,印戒细胞癌是一种预后不良的胃癌亚型,如果及早治疗,印戒细胞癌的预后优于其他亚型,然而,晚期印戒细胞癌的预后甚至比未分化腺癌更差。
肿瘤标志物的检测能及时反映肿瘤的发生发展,检测过程方便快捷,灵敏度高。因此,它们一直是肿瘤临床诊断和预后评估中重要的临床辅助检查手段。在可用的肿瘤标志物中、癌胚抗原(CEA)、碳水化合物抗原(CA)19-9和CA72-4广泛用于胃肠道恶性肿瘤患者的随访。这些标志物已被证明可用于胃癌的诊断、治疗和预后。
该案例报道的是一名41岁患有胃混合印戒细胞癌患者,他于2015年12月~2016年5月在根治性胃切除术后接受奥沙利铂+替加氟联合化疗6个周期(V1)。治疗后CA72-4水平显著下降(V2)。3个月后(V3),CA72-4水平迅速上升至86.34U/mL。2016年11月(V4),患者开始接受每年3次的NK细胞治疗。NK细胞治疗后(V4-V8)肿瘤标志物检测和腹部CT扫描显示,它正在变得正常且状况良好。
直到2020年9月最后1次随访时,患者在输注NK细胞后46个月保持无病状态!
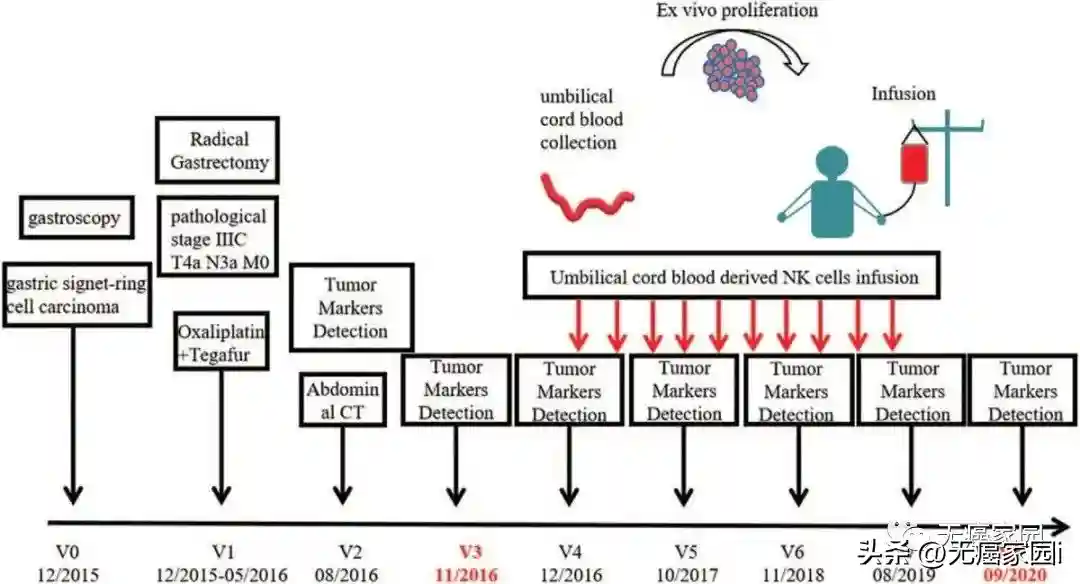

注:CA=碳水化合物抗原,CT=计算机断层扫描,NK=自然杀手
这是NK细胞辅助治疗联合手术治疗和化疗对晚期胃印戒细胞癌患者的首次证明。治疗决策完全符合患者的选择,更能反映临床实际情况。NK细胞输注联合手术和化疗具有良好的耐受性,在预防胃混合印戒细胞癌复发和延长生存期方面显示出巨大的潜力。
人体内冲锋陷阵斗士——NK细胞
NK细胞是人体第三类淋巴细胞,又被誉为天然免疫的核心细胞,约占淋巴细胞循环数的5%~15%,是对抗癌细胞的天生战士。其表面缺少T细胞和B细胞的特异性标志如TCR和Smlg,曾称为裸细胞。
与其他抗癌免疫细胞相比,如细胞毒性T细胞或树突状细胞,NK细胞杀灭肿瘤和病毒感染细胞的作用更强、更有效。它的激活不需要抗原递呈过程,不用别人通风报信,就可以直接、快速将外来异物(病毒、细菌、感染细胞、癌细胞、衰老细胞等)就地正法。NK细胞游弋在全身血管行使免疫监视功能,它能在第一时间发现并启动免疫防御功能,迅速杀死病变、癌变的细胞,因此被医学界公认为抗癌第一道防线。
NK细胞免疫疗法在实体瘤中大放异彩
MD安德森癌症中心的免疫治疗专家KatyRezvani说,NK细胞是集功效、安全性和相对易用性为一体理想细胞疗法。
第一,NK细胞不需要抗原呈递,起效更快速。
第二,NK细胞具有更广谱的抗肿瘤作用。
第三,没有严重的副作用。
上述诸多特点都无不在彰显,对抗实体瘤,NK细胞可能比T细胞更具优势!
1
肝癌:疾病控制率达71.4%!NK细胞疗法对抗肝癌杀伤力强劲!
肝癌可分为原发性肝癌和继发性肝癌,其中继发性肝癌较为少见。原发性肝癌发病隐秘性强,早期诊断难且进展快,是导致癌症死亡的主要原因之一。
目前肝癌的主要治疗手段为手术切除,由于患者确诊时大多已处于中晚期,预后较差,有时会采用放射治疗和介入治疗。对部分不适合手术的患者,只能采用保守治疗,效果并不理想。
据近期科学家研究发现,在原发性肝癌组织中,NK细胞数量明显比其它正常组织中要低,且NK细胞的活性显著降低,而体外培养的NK细胞对肝癌细胞表现出明显的杀伤作用。这意味着,NK细胞免疫疗法在肝癌治疗中有着极大的应用价值。
最近一篇发表在《JournalofModernOncology(现代肿瘤医学)》杂志上关于自然杀伤细胞治疗肝癌的前瞻性研究中,来自暨南大学附属复大肿瘤医院肿瘤研究所的医学者们对2016年2月~2017年9月收治的17例肝癌患者进行了NK细胞免疫治疗,向患者体内注射了在体外增殖的高活性NK细胞,并对患者病情进行了追踪观察和检测。

治疗结果令人惊喜!经NK细胞免疫治疗后,所有患者的客观缓解率为14.3%,疾病控制率为71.4%;从短期临床疗效上看,接受疗程数多的患者疗效稍好于接受疗程数少的患者;且治疗前后,患者均无不良反应出现,充分说明了NK细胞免疫疗法的安全性、有效性。
2
肺癌:国内首个NK细胞联合PD-1治疗非小细胞肺癌成绩斐然!
除了上述疗效外,人类自然杀伤NK细胞也会表达PD-1,并且也具有延长晚期NSCLC患者生存的潜力,那么,将PD-1或者其他抗体药物和NK联合起来会不会组成抗癌的王炸呢?
如抗EGFR的西妥昔单抗,西妥昔单抗可以激活NK细胞的ADCC效应(抗体依赖的细胞介导的细胞毒性作用),并启动NK细胞的适应性免疫应答。
目前这项猜想已被实锤!研究证实检查点治疗与其他NK指导的免疫治疗相结合,可以针对目前对现有疗法无反应的多种类型的肿瘤。
近期,一项由广东省蛋白质组学重点实验室姜勇教授团队带领开展的研究,证实了派姆单抗加同种异体NK细胞在先前接受过治疗的晚期NSCLC患者中安全有效。

这项研究的结果非常振奋人心,输注扩增的NK细胞后,患者的NK细胞数量显着增加,抗癌效果倍增。
1.派姆单抗联合NK细胞疗法的治疗效果是单纯采用派姆单抗治疗组近1倍(客观缓解率:36.5%%),并且肿瘤显著缩小。
2.血液中的循环肿瘤细胞显著减少,肿瘤生物标记物下降,这说明NK细胞能够通过靶向血液中的肿瘤细胞清除体内残余的肿瘤细胞,来防止癌症的复发转移,这对于所有的肿瘤患者都是意义重大的。
3.总生存期和无进展生存期显著延长。
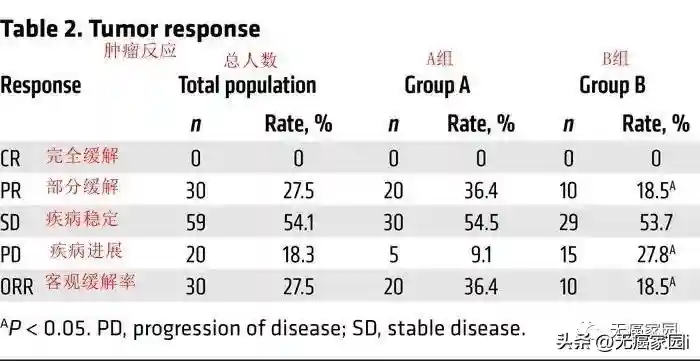
此外,公认的循环肿瘤细胞(CTC)减少能够反映NK细胞通过靶向血液中的CTC来防止转移并减轻残余肿瘤负荷。此研究是目前所知的第一个研究派姆单抗和NK细胞输注联合使用的安全性和有效性试验,派姆单抗联合NK细胞在先前接受过治疗的PD-L1+晚期非小细胞肺癌患者中提高了生存率。
该研究结果表明,将抗PD-1或抗PD-L1抗体与NK细胞联合使用可增强抗肿瘤作用,并为先前接受过PD-L1+晚期治疗的非小细胞肺癌患者提供潜在的治疗策略。
3
结直肠癌:脐带血NK细胞,为结直肠癌患者带来新的治疗选择!
随着精准医学的不断发展,癌症治疗已由“一刀切”转变为个性化治疗,而医学研究者们也纷纷向NK细胞疗法下手,希望能够给结直肠癌患者带来新的治疗选择,而脐带血NK细胞疗法就是其中的一个。

我国的研究团队发表在《HumanGeneTherapy》杂志上的一篇论文中,研究者成功地将脐带血(UCB)中的NK细胞通过膜结合白细胞介素(IL)-21进行扩增,命名为eUCB-NK细胞。在动物试验中,证明了脐带血NK细胞具有较强的体内抗肿瘤活性,适用于晚期结直肠癌患者。联合贝伐单抗可以增加NK细胞浸润,发挥更好的治疗效果。
NK细胞疗法针对多种类型的肿瘤!
NK细胞中的PD-1在几种癌症中高表达,包括头颈癌,甲状腺癌,霍奇金淋巴瘤(HL),消化道癌(食道癌,肝癌,大肠癌,胃癌和胆道癌),乳腺癌,卡波济肉瘤,肾细胞癌和多发性骨髓瘤。当PD-L1阴性的肿瘤对抗PD-L1治疗有反应时,这种作用可能是由PD-L1+NK细胞介导的。PD-L1+用抗PD-L1处理的NK细胞显示出增强的激活和效应子功能。